David Chromy, Wien und Stefan Esser, Essen
Update Analkarzinomvorsorge mit HIV
Menschen mit HIV sollte frühestens ab dem 35. Lebensjahr ein Analkrebs-Screening angeboten werden. Nur bei pathologischen Befunden der nicht-invasiven Screening Diagnostik wird eine hochauflösende Anoskopie zur Diagnose und Behandlung hochgradiger analer Dysplasien empfohlen.
Analkarzinome treten in der Allgemeinbevölkerung mit einer Inzidenz von etwa 1/100.000 verhältnismäßig selten auf. Personengruppen, wie Frauen nach Vulvakarzinomen oder dessen Vorstufen, Menschen unter Immunsuppression nach Organtransplantation und vor allem Menschen mit HIV haben ein bis zu 100x erhöhtes Risiko für Analkarzinome. Aus diesem Grund hat die Deutsche AIDS Gesellschaft (DAIG) schon früh Empfehlungen formuliert, wie Vorstufen diagnostiziert und behandelt werden sollen, um Analkarzinome zu vermeiden. Etwa 10 Jahre nach der Erstveröffentlichung der Deutsch-Österreichischen Leitlinie für anale Dysplasien und Analkarzinome bei Menschen mit HIV1, erfolgte unter Beteiligung von deutschen und österreichischen Fachgesellschaften unter der Federführung der DAIG 2024 die Überarbeitung (https://register. awmf.org/de/leitlinien/detail/055-007), die Ende 2024 veröffentlicht werden soll.
Was gibt es Neues?
Innerhalb
der letzten Dekade gab es wissenschaftliche Errungenschaften im
Bereich der Analkarzinom-Vorsorge und -Behandlung einschließlich der
Vorstufen. Der größte Meilenstein war die 2022 publizierte ANCHOR
Study, bei welcher untersucht wurde, ob die Behandlung von
hochgradigen analen Dysplasien zu einer Reduktion der
Inzidenz
von Analkarzinomen führt. In dieser internationalen open-label
Studie wurden knapp 4.500 Menschen mit HIV ab dem 35. Lebensjahr und
diagnostizierten hochgradigen analen Dysplasien eingeschlossen. Die
Interventionsgruppe erhielt eine lokale Therapie, die
Vergleichsgruppe wurde als Beobachtungsgruppe deklariert und
ausschließlich observiert – erhielt also keine Behandlung.
Schließlich gab es in der Interventionsgruppe statistisch
signifikant weniger Analkarzinome als in der Beobachtungsgruppe,
womit erstmalig gezeigt werden konnte, dass die Behandlung von
hochgradigen analen Dysplasien auch zu einer effektiven Reduktion von
Analkarzinomen führt.2
Voraussetzung für den Behandlungserfolg ist die rechtzeitige
Diagnose der Vorstufen durch ein geeignetes
Analkarzinom-Screening.
Ein weiterer wissenschaftlicher „Blockbuster“ war eine Metaanalyse von 2021 zur Inzidenz von Analkarzinomen in unterschiedlichen Populationen. Diese Arbeit von Clifford et al. ermöglichte es, die potentiellen Zielgruppen für eine Analkarzinom Vorsorge klar festzulegen.3 Basierend auf diesen Daten entstand 2023 die internationale Guideline zum Analkarzinom Screening unter der Federführung der International Anal Neoplasia Society (IANS).4 Die überarbeitete Version der Deutsch-Österreichischen Leitlinie ist an mehreren Stellen an jene der IANS angelehnt beziehungsweise bedient sich ebenfalls der epidemiologischen Daten von Clifford et al.
Transfer in Praxis
Ein klar gestecktes Ziel der Überarbeitung war es, aus den neuen Erkenntnissen der Wissenschaft Empfehlungen zu formulieren, die in die tägliche Praxis übertragen werden können. Dafür mussten regionale Faktoren wie Epidemiologie, Versorgungsstrukturen der Zielpopulationen sowie die Kapazitäten und die Erstattungsfähigkeit der erforderlichen Untersuchungen mitberücksichtigt werden. Gegenüber der Vorversion wurde die Leitlinie vereinfacht.
In der aktualisierten Leitlinie wird eine starke Empfehlung für ein Analkarzinom Screening für Menschen mit HIV ohne bekannte Humanen Papilloma Virus (HPV)-assoziierte Läsionen frühestens ab dem 35. Lebensjahr ausgesprochen und die Kontrollintervalle wurden ausgedehnt. Bei unauffälligem Befund ist das Screening erst nach 12-24 Monaten zu wiederholen. Das Kapitel zur Therapie des Analkarzinoms bei Menschen mit HIV wurde entfernt, da diese in den S3 Leitlinien zur Behandlung des Analkarzinoms mit abgebildet wird.5
Analkarzinom Screening
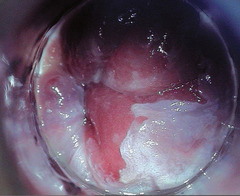
Bild während einer hochauflösenden Anoskopie nach Anfärbung mir Essigsäure. Zentral erkennt man in kräftigem Rot die Rektumschleimhaut. Daran angrenzend findet sich die Transformati- onszone, wobei der Bildausschnitt bei 3-6 Uhr nach Applikation von 5%-iger Essigsäure eine kräftige weiße Plaque mit Punktgefäßen abbildet. In der Probebiopsie des Areals bestätigte sich der Verdacht einer hochgradigen analen Dysplasie
Die wichtigsten diagnostischen Maßnahmen bleiben neben der Anamnese die digitale rektale Untersuchung, die anale Zytologie, die anale Testung auf Hoch-Risiko (HR)-Typen des HPV so-wie die hochauflösende Anoskopie. Im ersten Schritt findet neben äußerlicher Inspektion und digital rektaler Untersuchung eine anale Zytologie (auch: „PAP-Abstrich“) statt. Nur bei einem pathologischen Befund bei Personen, die bisher kein HPV-assoziierten Läsionen hatten, wird in nächster Instanz zur hochauflösenden Anoskopie weiterverwiesen. Eine solche „Voruntersuchung“ zur Selektion der Personen mit dem höchsten Bedarf für ein genaueres Analkarzinomscreening ist aufgrund der beschränkten Anoskopie-Kapazitäten erforderlich. Weitere Details zu den einzelnen Schritten des Screening Ablaufs sind der Leitlinie zu entnehmen, sobald diese veröffentlicht ist.
Hochauflösende Anoskopie
Der Goldstandard zur Diagnose analer Dysplasien ist die hochauflösende Anoskopie. Die Untersuchung wird in der Regel ambulant durchgeführt. Das ca. 25 Millimeter durchmessende Anoskop wird wenige Zentimeter in den Analkanal eingeführt, sodass mit einem Kolposkop mit entsprechender Vergrößerung das anale Epithel beziehungsweise die Transformationszone (Epithel/Mucosa) untersucht werden kann, wobei verschiedene Gewebe-anfärbungen (Essigsäure, Lugol`sche Lösung) zur besseren Sichtbarmachung angewendet werden. Finden sich während der Untersuchung Veränderungen, können diese gezielt biopsiert beziehungsweise behandelt werden.
Zwei Probleme
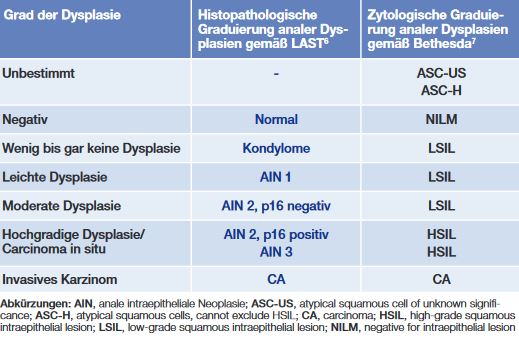
Tab. 1 In dieser Tabelle werden einerseits die zytologischen sowie die histologischen Dysplasiegrade angeführt und gegenübergestellt
Im
Rahmen eines Screenings für anale Dysplasien wird in erster Linie
die anale Zytologie als nicht-invasive
Diagnostik genutzt (Tab.
1). Nur jene, mit einem auffälligen Befund (ab ASC-US oder LSIL –
je nach Strategie) wird an die hochauflösende Anoskopie weiter
verwiesen. Dabei ergeben sich aktuell die folgenden beiden
Problematiken: Erstens unterliegt die anale Zytologie einer
ausgesprochen schlechten diagnostischen Performance. Optimiert man
den Grenzwert für die Zuweisung zur hochauflösenden Anoskopie
hinsichtlich Sensitivität, um keine hochgradigen analen Dysplasien
zu verpassen, leidet die Spezifität – es werden viele Personen
ohne Dysplasien zur hochauflösenden Anoskopie zugewiesen. Optimiert
man für Spezifität, dann werden hochgradige anale Dysplasien
verpasst.
Das Nadelöhr
Das zweite Problem ist, die ausgesprochen limitierte Verfügbarkeit der hochauflösenden Anoskopie. In Deutschland, in Österreich, und den meisten anderen Ländern, gibt es nur wenige Behandler:innen, die eine hochauflösende Anoskopie anbieten. Die Implementation wird überdies erschwert durch hohe Anschaffungskosten und der wenig bis gar nicht vorhandenen gesonderten Erstattungsfähigkeit durch die Versicherungsträger. Daher gibt es momentan eine signifikante Differenz zwischen verfügbarer und erforderlicher Ressource. Auch dies wurde in der neuen Leitlinie entsprechend aufgegriffen und potentielle Alternativen erläutert.
Besteht vorerst kein Zuweisungsnetzwerk zur Anoskopie, kann dennoch sofort mit einer Analkarzinom Früherkennung mittels digitaler rektaler Untersuchung gestartet werden.
Angeboten wird die hochauflösende Anoskopie von einem Spektrum unterschiedlicher Disziplinen und reicht von Allgemeinchirurgie, über Dermatologie und Gynäkologie bis hin zur Inneren Medizin mit Gastroenterologie oder Infektiologie. In Deutschland kann die Zusatzbezeichnung „Proktologie“ erlangt werden. Die International Anal Neoplasia Society bietet zudem jährlich einen online Kurs an, um die Grundlagen der hochauflösenden Anoskopie zu erlernen.
Therapieoptionen
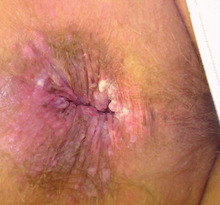
Anale Condylome nach Abtragung © R.Pauli
Bis dato gibt es keine Standardtherapie für hochgradige anale Dysplasien. Vielmehr gibt es unterschiedliche Verfahren mit unterschiedlichen Vor- und Nachteilen. Auch muss differenziert werden, ob die Dysplasien intraanal oder perianal liegen. Am weitesten verbreitet – so auch im deutschsprachigen Raum – ist die Elektrokaustik als Therapie für hochgradige anale Dysplasien, da sie an den allermeisten Behandlungszentren verfügbar ist. Die Erfolgsraten rangieren zwischen 26% und 83%.8 Neben der Elektrokaustik und der operativen Abtragung wird in den neuen Leitlinien aufgrund aktueller Publikationen9,10 auch eine starke Empfehlung für die Behandlung mit 85%iger Trichloressigsäure abgegeben. Weitere Behandlungsoptionen umfassen beispielsweise Imiquimod, Lasertherapie oder Kryotherapie, wobei auch immer eine Kombination unterschiedlicher Verfahren möglich ist. Eine therapeutische Vakzinierung gegen HPV ist bei Menschen mit HIV meistens nicht sinnvoll, wie in mehreren Studien gezeigt werden konnte.11,12 Eine umfangreiche Aufstellung der Therapieoptionen findet sich in der Leitlinie.
Dank
Für die konzentrierte und konstruktive Zusammenarbeit bedanken sich die Autoren bei allen beteiligten Fachgesellschaften, Expertinnen und Experten und Personen, die für die Community an den Beratungen partizipiert haben.
1 Esser S, Kreuter A, Oette M, et al. German-Austrian guidelines on anal dysplasia and anal cancer in HIV-positive individuals: prevention, diagnosis, and treatment. J Dtsch Dermatol Ges 2015; 13(12): 1302-19.
2 Palefsky JM, Lee JY, Jay N, et al. Treatment of Anal High-Grade Squamous Intraepithelial Lesions to Prevent Anal Cancer. N Engl J Med 2022; 386(24): 2273-82.
3 Clifford GM, Georges D, Shiels MS, et al. A meta-analysis of anal cancer incidence by risk group: Toward a unified anal cancer risk scale. Int J Cancer 2021; 148(1): 38-47.
4 Stier EA, Clarke MA, Deshmukh AA, et al. International Anal Neoplasia Society‘s consensus guidelines for anal cancer screening. Int J Cancer 2024.
5 Aigner F, Siegel R, Werner RN, et al. S3-Leitlinie Analkarzinom. coloproctology 2021; 43(3): 150-216.
6 Darragh TM, Colgan TJ, Cox JT, et al. The Lower Anogenital Squamous Terminology Standardization Project for HPV-Associated Lesions: background and consensus recommendations from the College of American Pathologists and the American Society for Colposcopy and Cervical Pathology. Journal of lower genital tract disease 2012; 16(3): 205-42.
7 Nayar R, Wilbur DC. The Pap test and Bethesda 2014. Cancer cytopathology 2015; 123(5): 271-81.
8 Brogden DRL, Walsh U, Pellino G, Kontovounisios C, Tekkis P, Mills SC. Evaluating the efficacy of treatment options for anal intraepithelial neoplasia: a systematic review. International journal of colorectal disease 2021; 36(2): 213-26.
9 Esser S, Kreuter A, Potthoff A, et al. EACS2023: 607 - Efficacy and safety of topical trichloroacetic acid vs. electrocautery for the treatment of anal intraepithelial neoplasia in HIV-positive patients (TECAIN)—a randomized controlled trial. HIV medicine 2023; 24 Suppl 5: 3-788.
10 Burgos J, Curran A, Garcia J, et al. Effectiveness of trichloroacetic acid versus electrocautery for the treatment of anal high-grade squamous intraepithelial lesions in persons with HIV. Infectious diseases (London, England) 2024: 1-9.
11 Gosens KCM, van der Zee RP, van Heukelom MLS, et al. HPV vaccination to prevent recurrence of anal intraepithelial neoplasia in HIV+ MSM. Aids 2021; 35(11): 1753-64.
12 Wilkin TJ, Chen H, Cespedes MS, et al. A Randomized, Placebo-Controlled Trial of the Quadrivalent Human Papillomavirus Vaccine in Human Immunodeficiency Virus-Infected Adults Aged 27 Years or Older: AIDS Clinical Trials Group Protocol A5298. Clinical infectious diseases : an official publication of the Infectious Diseases Society of America 2018; 67(9): 1339-46.









 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen